

Traumatologie : fracture, entorse, luxation...
La grande fréquence des fractures des phalanges et leur bénignité habituelle ne doivent pas faire oublier leurs conséquences souvent sévères sur la fonction de la main en cas de mauvais traitement initial.
La main et le poignet sont composés de 27 os, dont 8 os carpiens répartis en 2 rangées, 5 os métacarpiens et 14 phalanges. Pour coordonner tous les mouvements qui permettent à nos mains leur grande mobilité, de nombreuses structures sont nécessaires : les ligaments pour la stabilisation latérale, les muscles extrinsèques pour la force de poigne et intrinsèques pour la dextérité et la force pulpaire.
Chaque phalange a un nom : P1, P2 et P3. P1 s’articule avec le métacarpe formant les osselets qui prédominent lorsque le poing est fermé. Ensuite, P2 s’articule avec P1, et P3 avec le métacarpe qui est inclus dans le dos de la main.
Les 12 tendons extenseurs sont logés dans 6 coulisses pour éviter une corde d’arc au dos du poignet et les neuf tendons fléchisseurs sont entourés d’une gaine fibreuse anticorde d’arc et d’une gaine synoviale pour favoriser le glissement. Chacun de nos doigts dipose d’un tendon fléchisseur profond (fléchissant les deux articulations interphalangiennes) et un tendon fléchisseur superficiel (fléchissant uniquement l’interphalangienne proximale). Ce grand nombre de structures sur une si petite surface est sujet à des lésions graves même après de petites plaies et peut rendre le diagnostic difficile. C’est pourquoi, il est important de bien connaître l’anatomie et les principales zones à palper lors de l’examen clinique.
Les fractures des phalanges, par exemple, sont fréquentes. Elles vont de simples fractures transversales à des fragmentations complexes de la pointe de la phalange (la vaste zone plate à la pointe des dernières phalanges). Elles sont souvent associées à une lacération du lit de l’ongle, bien que l’ongle lui-même soit souvent intact.
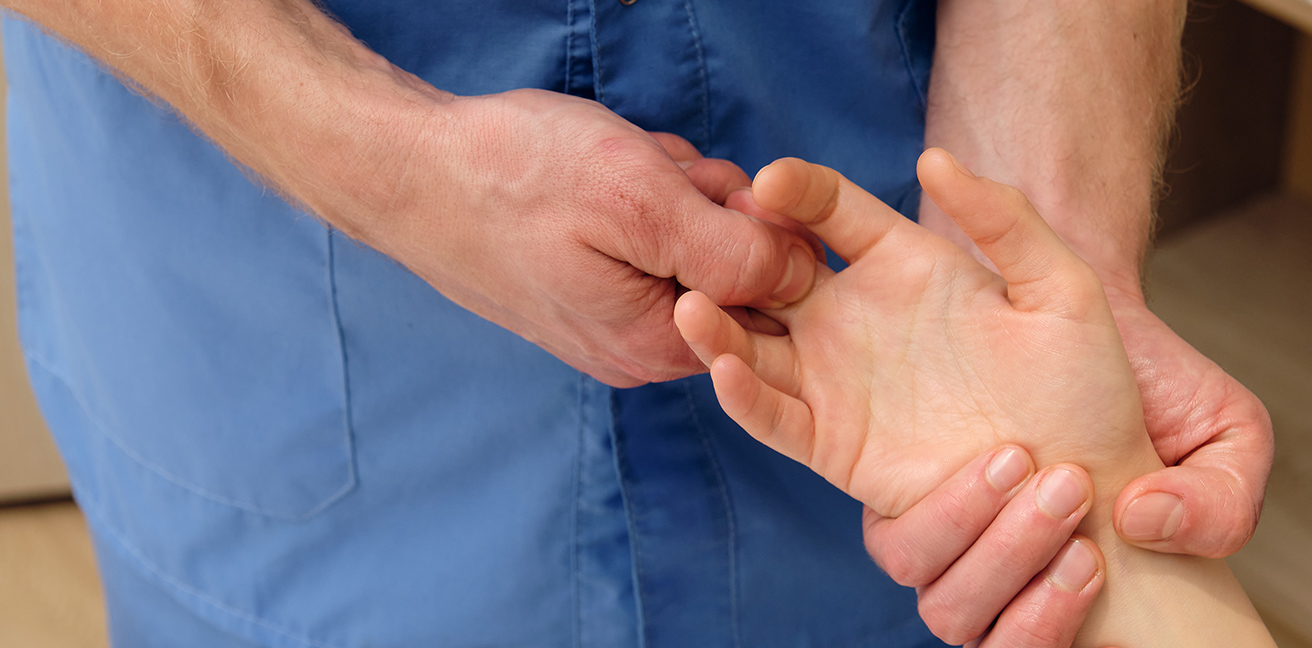
La première étape de l’examen clinique est l’inspection qui permet d’observer la position des mains au repos, de noter la présence de tuméfactions, de déformations, d’atrophies ou de discolorations (bleu-blanc-rouge).
Dans les lésions traumatiques, il convient de tester la vascularisation et l’innervation en aval, puis de laisser le patient indiquer lui-même le site douloureux. L’examinateur commence la palpation par la zone qui fait le moins mal. Lors d’une suspicion de fracture, il est primordial d’exclure une dérotation des doigts en exerçant une flexion passive des doigts, dont toutes les extrémités devraient pointer vers le tubercule du scaphoïde, les plans des ongles restant symétriques et conservés durant la flexion. Le site de palpation douloureuse déterminera les incidences radiologiques à prescrire.
Le diagnostic de fracture des phalanges repose sur les radiographies, qui comprennent des incidences de face, de profil et obliques. Sur le profil, le doigt atteint est séparé des autres.
Rappelons combien la face et le profil radiologiques stricts d’un doigt avec bon alignement des condyles sont nécessaires pour exclure une fracture / arrachement au niveau des phalanges.
Suite à un doute sur les images radiologiques standards, le scanner est l’examen de choix pour rechercher des fractures occultes, juger du déplacement d’une fracture ou de sa consolidation.
Considérées à tort comme des fractures mineures, les fractures des phalanges, en cas de traitement incorrect, aboutissent immanquablement à une raideur d’un ou plusieurs doigts, entravant alors gravement la fonction de la main.
Or, un traitement orthopédique, à condition d’être suivi et contrôlé, permet de traiter aisément la plupart de ces fractures avec de bons résultats. Le but de leur traitement est donc d’assurer leur consolidation en position anatomique tout en autorisant une mobilisation de la chaîne digitale la plus précoce possible.
Fractures de la diaphyse de P1
Elles requièrent le plus souvent un traitement orthopédique par plâtre en position dite intrinsèque plus dont la réalisation technique est difficile et doit être effectuée sous anesthésie pour obtenir une réduction correcte et un moulage du plâtre parfait, avec lequel la mobilisation des IPP reste autorisée. Tout déplacement rotatoire résiduel impose une ostéosynthèse.
Fractures de la diaphyse de P2
Elles entraînent de fréquents troubles rotatoires, responsables d’un chevauchement des doigts lors de l’enroulement. Elles sont chirurgicales, lorsqu’elles sont déplacées ou instables après réduction. Quand elles font suite à un mécanisme d’écrasement, les raideurs sont alors fréquentes, même avec une mobilisation précoce.
Fractures de la diaphyse de P3
Ces lésions sont souvent consécutives à un écrasement. Dans les formes les plus graves, la pulpe présente un véritable éclatement, l’ongle est fracturé ou déchaussé, et la radiographie révèle une fracture de la houppe phalangienne. La réparation des parties molles doit être soigneuse, sous anesthésie. Le lit de l’ongle sera réparé, l’ongle remis en place et maintenu. Le repositionnement suffit le plus souvent pour réduire la fracture.
Les fractures simples relèvent le plus souvent d’un traitement orthopédique par une petite attelle en tuile immobilisant uniquement l’interphalangienne distale.
Fractures articulaires
Elles sont pratiquement toujours chirurgicales car seule la mobilisation précoce après fixation permet de limiter les séquelles, dont la raideur, qui sont fréquentes, redoutables et de traitement secondaire incertain. Lorsque le fragment est volumineux, il doit être fixé chirurgicalement pour permettre une mobilisation très précoce. Lorsque la fracture concerne un petit fragment osseux arraché, elle correspond en général à une lésion d’arrachement ligamentaire et relève du mode de prise en charge des entorses graves.
Pour les arrachements de la face dorsale de la base de P2, comme pour les arrachements de la face palmaire ou dorsale de la base de P3, il peut s’agir d’arrachements tendineux et le traitement est alors chirurgical. Il faut réinsérer le fléchisseur profond sur la base de P3 en palmaire (rugby finger) ou la bandelette médiane de l’extenseur sur la partie dorsale de la base de P2. Pour les « mallet finger » fracturaires, le traitement reste fréquemment orthopédique, un avis chirurgical reste dans tous les cas indispensable.
À lire également

Notre équipe IK Paris 16 s’agrandit !
Trouvez un créneau à tout moment de la journée avec notre équipe de spécialistes
Trouvez votre cabinet de kinésithérapie IK
Entrez votre adresse afin de trouver le cabinet IK la plus proche de chez vous :

Contactez-nous au 01.42.15.22.46, et nous vous guiderons vers le centre de votre choix :











Laissez votre commentaire